背骨に起こる老化の代表が骨粗鬆症と変形性脊椎症でネコ背などの脊柱の変形が特徴

[よう・こうせい]——1972年、信州大学医学部卒業。整形外科専門医学博士。聖路加国際病院勤務、1979年、カナダモントリオール・シュライナーズ病院留学、1987年、兵庫医科大学整形外科講師、1997年、同大学整形外科助教授、2005年、同大学篠山病院(現・ささやま医療センター)整形外科診療部長、2010年、同大学ささやま医療センター副院長、藍野大学医療保健学部特任教授、神戸労災病院勤務などを経て、2018年から現職。日本骨粗鬆症学会名誉会員、日本骨代謝学会評議員、日本運動器リハビリテーション学会評議員、日本骨粗鬆症学会認定医。著書に『よみがえれ骨 骨粗鬆症はこうして防ぐ』(神戸新聞総合出版センター)などがある。
人間の背骨は、24個の椎骨が首から腰にかけて積み重なって構成されています。椎骨は、腹側の円柱形をした椎体と背側の複雑な形をした椎弓から成り、椎体と椎体の間にはクッションの役割を果たす椎間板という軟骨があります。また、椎体と椎弓で囲まれた空間は「脊柱管」と呼ばれ、脳からつながる神経の束(脊髄や馬尾神経)とその周囲の血管、椎骨と椎骨をつなげる黄色靭帯が通っています。
加齢によって皮膚にシワができるように、背骨でも老化現象が起こります。背骨に起こる老化現象の一つに、骨粗鬆症があります。骨粗鬆症は全身の骨に起こる疾患で、骨の内部がスカスカになり、骨折しやすい状態になります。骨粗鬆症が原因で起こる骨折の部位には特徴があり、背骨・手首・腕のつけ根、太もものつけ根(大腿骨近位部)の4ヵ所に多発します。これを「骨粗鬆症に見られる四大骨折」といいます。特に太もものつけ根の骨折は、寝たきりにつながりやすく注意が必要です。太もものつけ根の骨折は年間17万5000人以上に発症し、約半数の人は歩行能力が回復しないといわれています。
背骨に骨粗鬆症が発症すると、圧迫骨折を引き起こしやすくなります。ある日突然、どこかの骨が折れるのではなく、重みに耐えられなくなった椎骨が徐々に押し潰されてしまうケースが多く見受けられます。1ヵ所で圧迫骨折が起こると、負担が周囲部位に分散されるようになり、複数の椎骨で連鎖的に起こります。圧迫骨折が広範囲に及ぶと、背骨がゆがんでネコ背の姿勢になってしまいます。
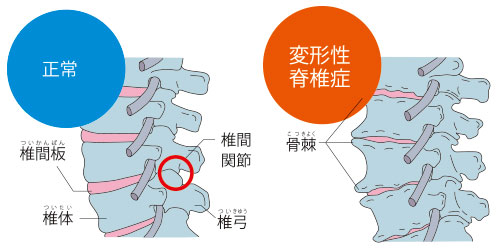
骨粗鬆症の他に背骨に起こる老化現象として、変形性脊椎症が挙げられます。変形性脊椎症は、背骨に起こる変形性関節症です。変形性関節症は、軟骨がすり減ることによって起こる疾患で、ひざ関節や股関節で起こることが知られていますが、脊椎も例外ではありません。
変形性脊椎症は、加齢や悪い姿勢などの生活習慣によって、椎骨と椎骨の間にある椎間板に負荷がかかり、すり減ることによって起こります。椎間板が変性・摩耗すると椎骨と椎骨の間が狭くなり、しだいにネコ背の姿勢になっていきます。
変形性脊椎症が進行すると、椎間板は変性・摩耗しきってなくなってしまいます。すると、椎骨の安定性が弱まり、背骨の位置がずれてしまうことがあります。さらに、クッションの役割を担っていた椎間板がなくなることで椎骨と椎骨がぶつかってしまい、中には激痛として症状が現れる患者さんもいます。
衝撃を和らげるため、椎骨と椎骨の接触面はしだいに硬くなっていきます。また、負担を分散させるため、接触面の骨が円形状に広がって骨棘を形成します。椎間板が摩耗して骨棘などの骨の変形が生じた状態が、変形性脊椎症です。
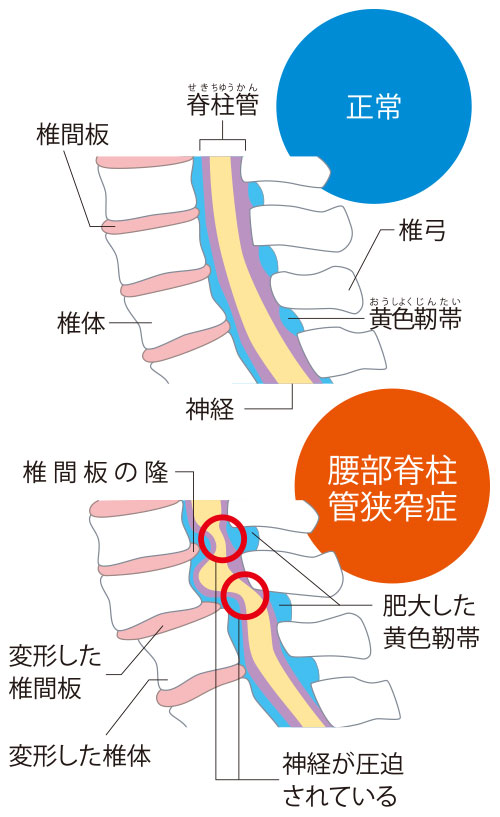
変形性脊椎症は、椎体や椎間板の変形を指す形態学的な変化のため、必ずしも症状が伴うものではありません。多くの方は自覚症状が出ることなく、治療を行わずに経過を観察することになります。ところが、変形性脊椎症が進行すると、中には腰部脊柱管狭窄症(以下、脊柱管狭窄症と略す)を発症してしまう患者さんもいます。
脊柱管狭窄症は背骨を通る脊柱管が狭くなる疾患です。変形性脊椎症が進行すると、椎骨の安定性が弱まります。椎骨どうしをつなぐ黄色靭帯が安定性を補強しようとして厚くなることで、脊柱管が狭くなります。黄色靭帯の肥大の他、変形性脊椎症が進行することで椎骨がずれたり、骨棘が大きくなったりすることも脊柱管が狭くなる要因の一つとなります。
脊柱管が狭くなると、内部を通る神経や神経周辺の血管が圧迫されるようになります。すると、血流障害による酸素不足が起こり、足腰に痛みやしびれなどの症状が引き起こされます。
脊柱管狭窄症の最も特徴的な症状は、「間欠性跛行」という歩行障害です。間欠性跛行は、しばらく歩くと腰から足にかけて痛みやしびれが起こったり、ふくらはぎに張りが生じたりして歩きづらくなる症状です。痛みやしびれが起こったさいは、休止して前かがみになると脊柱管が広がるため、症状が緩和します。間欠性跛行が起こると連続した歩行が困難になり、日常の動作が制限されて生活の質(QOL)が著しく低下してしまうおそれがあります。
近年、骨粗鬆症と変形性脊椎症が相互に悪影響を与え合って病状が悪化すると判明
骨粗鬆症は骨がもろくなる疾患であり、変形性脊椎症は軟骨がすり潰されることで骨が硬くなる疾患です。性質が対極にある両疾患は、10年ほど前までは同時には起こりえない病気だといわれていました。ところが近年、医療技術の進展に伴って、この定説が覆されたのです。私の病院に来院されたAさん(90代・女性)の例をご紹介しながら説明しましょう。
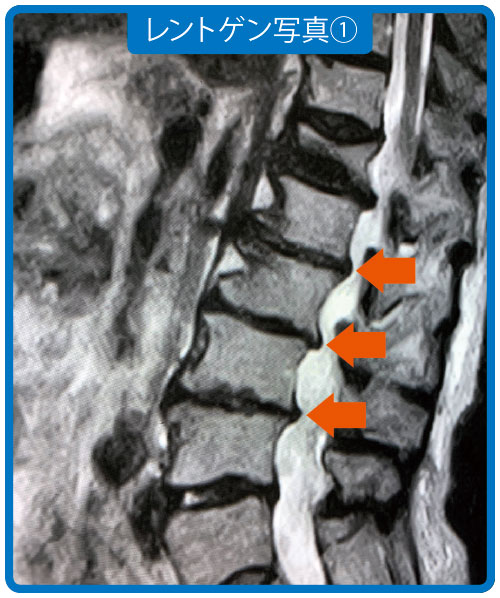
レントゲン写真①をご覧ください。Aさんは変形性脊椎症が進行して椎骨に骨棘が形成され、黄色靭帯も肥大。脊柱管狭窄症を発症していることが分かります。
私は、Aさんの背骨をDXA法(二重X線吸収法)で検査しました。DXA法は、2011年前後から普及した、骨の状態を検査する技術です。骨密度だけでなく骨量や軟部組織の筋肉量・脂肪量を測定して総合的に骨の状態を診ることができる画期的な手法です。
Aさんの背骨をDXA法で検査したところ、数値は108%を示しました。これは、健康な人の骨の状態を100%とした数値であり、数値だけ見ると骨粗鬆症とは考えられないのです。
ところが、Aさんの太もものつけ根を同じようにDXA法で測定すると、58%と明らかな低値を示したのです。実際にレントゲン写真②を見ると、圧迫骨折によって椎骨が潰れている箇所があるのが分かります。
かつての検査方法では、Aさんのような例は変形性脊椎症による骨の変形・硬化した部分だけを見て、骨量の減少がないことから骨粗鬆症という診断が下りませんでした。ところが、DXA法が普及したことによって、患者さんの骨の様子がより正確に分かるようになり、骨粗鬆症と変形性脊椎症が合併することが判明したのです。
実際に、東北の複数の医療機関が共同で行った調査では、骨粗鬆症の患者さんが脊柱管狭窄症を合併する率が27・6%にも上ることが指摘されています。現在では、骨粗鬆症の診断は背骨ではなく足のつけ根で行うことが推奨されています。
さらに、近年の研究により、骨粗鬆症と変形性脊椎症による悪影響は、背骨だけでなく全身に及ぶことが判明してきました。骨粗鬆症や変形性脊椎症が進行すると、背骨が丸くなってネコ背の姿勢になっていきます。すると、前を向くために頭を上げた状態を維持するようになって首への負荷が強くなり、首の脊柱管狭窄症ともいえる頸椎症を引き起こしてしまいます。
背骨の変形による負荷がかかるのは、首だけではありません。背骨が曲がってしまうことで重心の位置がずれ、股関節やひざ関節に大きな負荷がかかるようになります。すると、股関節やひざ関節がすり減って、変形性股関節症や変形性ひざ関節症が発症してしまうのです。
さらに、骨粗鬆症と変形性脊椎症が背骨に負担をかける悪循環を形成することも分かってきました。骨粗鬆症によって椎骨が圧迫骨折すると、その上下の椎間板や椎骨、骨折部分を支えていた黄色靭帯に大きな負担がかかるようになり、変形性脊椎症が進行してしまうのです。
一方で、変形性脊椎症が進行すると、クッションの役割を担う椎間板がすり減ってしまい、椎骨どうしが直接ぶつかるようになります。椎間板がないと椎骨の接触面に偏りが生じ、荷重が均等に分散されないために負荷がほぼかからない部分も出てきてしまいます。その結果、体は負荷がない部分の骨を不要と判断してしまい、骨量を優先して減らすようになって骨粗鬆症を引き起こしてしまうのです。
さらに、骨粗鬆症や変形性脊椎症は、筋肉の影響も大きく受けます。背骨を支える筋肉が弱まると、背骨だけで体を安定させなければならなくなり、椎体や椎間板に負担がかかってしまいます。一方で、骨粗鬆症や変形性脊椎症が進行して痛みから体を動かさなくなってしまうと、筋肉は衰えてしまいます。
つまり、骨粗鬆症、変形性脊椎症、筋肉の衰えは悪循環を形成してしまうため、個々に治療するのではなく包括的に治療する必要があるのです。これは、背骨だけではなく、全身の骨・関節にいえることです。
ロコモの改善には全身を診る必要があり生活習慣病の治療も並行することが重要
「骨」「関節」「筋肉」の疾患には、包括的な治療が必要だという考えから生まれた概念が、ロコモティブシンドローム(運動器症候群。以下、ロコモと略す)です。2007年に日本整形外科学会が提唱したこの概念は「骨や関節、軟骨、筋肉などの運動器の障害のために移動機能が低下した状態」のことです。
ロコモは30代からの対策で大きな差が生まれると考えられています。高齢になってから対処するより、若い頃から骨や筋肉を鍛える「貯骨・貯筋」を意識するようにしましょう。適度な運動はもちろん、栄養バランスのよい食事を心がけてください。肥満は骨や軟骨に負荷がかかるので改善しなければいけませんが、必要な栄養まで制限する過度なダイエットも同じくらい危険です。
ロコモを引き起こす、骨粗鬆症、変形性関節症、サルコペニア(筋肉量が減少して筋力が衰えること)になっている患者さんは、積極的に治療を受けるようにしてください。すでに発症した疾患を治すだけでなく、他のロコモ疾患の治療・予防にも努めるようにしましょう。
変形性脊椎症や脊柱管狭窄症などの症状が重度の場合は、手術療法が検討されます。手術療法はあくまで最終手段であり、基本的にはリハビリテーションや薬物療法で運動機能の維持・改善が試みられます。現在、コルセットなどを用いた装具療法や、管理栄養士による指導を踏まえた食事療法も進歩しています。
ロコモの原因疾患の改善になによりも重要になるのが、リハビリテーションによる運動療法です。関節などの可動性や骨・筋肉の増強に、運動は必要不可欠です。医療機関で医師や理学療法士の指導を受けることが理想的です。
いちばん簡単に取り組める運動療法がウォーキングです。歩くことで筋力が強化できるばかりか、骨に適度な負担がかかって骨密度も上昇します。症状の程度にもよりますが、1日に7000歩を目標として歩くようにしてください。
運動として意識しない家事や通勤時の歩行は、残念ながら疾患への予防・改善効果はあまり期待できません。継続時間は問題ではないので、休憩を小刻みに挟んだり、朝・晩に時間を分けたりして運動する時間を作って取り組むようにしてください。
運動には、ストレッチや筋力トレーニングもあります。たいへん効果的ですが、疾患によって可能なもの、避けるべきものがあります。担当医や理学療法士と相談しながら取り組むようにしましょう。
ロコモの原因疾患の治療において全身を診る必要性が認識され、重大視されるようになった問題が生活習慣病の悪影響です。近年では、ロコモと生活習慣病も相互に悪影響を及ぼすことが分かってきました。
ロコモが進行して運動習慣がなくなることで悪化する肥満は、骨や軟骨の負担となります。運動不足が糖尿病を進行させることは一般的です。一方で、糖尿病が悪化することで起こる慢性腎臓病の患者さんには、たんぱく質の摂取に制限がかかって筋肉増強の大きな障害となります。
ロコモの原因疾患の治療には、全身の骨・関節・筋肉だけでなく生活習慣病まで包括した総合的な治療が不可欠だという考えが普及しつつあります。ぜひ、患者さん自身も関節の痛みを治すという考えに捉われず、全身の治療を行うという意識で治療を受け、日常生活を送るようにしてください。