大阪大学キャンパスライフ健康支援センター准教授 山本 陵平
慢性腎臓病患者の透析リスクを上げる危険因子として〝睡眠〟が注目を浴びている

腎臓の機能が10%以下になると「尿毒症」といわれる中毒症状が強くなり、命にも危険が及んでしまいます。そのため、腎機能が15%以下になった際に腎臓の機能を代わりに補う「腎代替療法」の選択が必要になります。
腎代替療法には「人工透析」と「腎移植」の2つの方法があります。腎移植は、ドナー(腎提供者)から提供してもらった腎臓を自分の体に移植する治療法です。しかし、残念ながら、日本は諸外国に比べて、腎臓を提供する臓器提供者が圧倒的に少ないのが実情です。末期腎不全と診断された患者さんの多くは、医師との相談を経て人工透析治療を受けることになります。
透析療法は、体の血液を浄化する働きを人工的に代行する治療法です。クレアチニンの数値や合併症の有無、生活の質(QOL)のほか、年齢や職業などのライフスタイルも含めて検討され、導入時期を決定します。
導入時期といっしょに決めるのが人工透析の方法です。人工透析の方法には、血液透析と腹膜透析の2つの方法があります。
血液透析は血液を体外に出し、「ダイアライザー」という人工腎臓(人工膜)によって浄化する治療法です。日本では現在、30万人以上の患者さんが血液透析を受けており、治療成績は世界トップクラスです。日本では人工透析を受けている患者さんの97%が血液透析を選択していることから、欧米と比べて腹膜透析より血液透析に比率が大きく傾いており、日本の標準的な透析治療といえます。
一方、腹膜透析は腹膜を介して透析を行う治療法です。腹膜とは、おなかの中にある胃や腸、肝臓などの内臓の表面を覆っている薄い膜のことで、腹膜の中に透析液を入れておくと、体内の余分な水分や尿毒素が透析液に吸い込まれていきます。定期的に透析液を取り除いて、新しい透析液を入れる作業を繰り返すことで血液が浄化されます。血液透析と腹膜透析はそれぞれに長所と短所があるため、医師と十分に相談して選択することが大切です。
日本では、高齢化や生活習慣病の増加に伴って、高額の医療費が必要な人工透析患者さんが増えています。慢性腎臓病(CKD)の患者数を抑制するため、喫煙や運動不足などの生活習慣の改善につながる治療戦略の確立が急務となっています。
いま、人工透析リスクを上昇させる危険因子として注目されているのが〝睡眠〟です。私が所属する大阪大学の研究グループは、日本国内の17ヵ所の病院に通院している慢性腎臓病の患者さんを4年間追跡調査した日本CKDコホート(CKD‐JAC)研究のデータを用いて、慢性腎臓病の患者さん1601人における睡眠の重要性を評価しました。
具体的には、調査開始時に「ピッツバーグ睡眠質問票(PAQI)」というアンケートに回答してもらい、睡眠の質と時間を評価することができた患者さんを対象にして、追跡開始から約4年間に慢性腎臓病がどの程度進行して人工透析に至ったかを調べました。ピッツバーグ睡眠質問票とは、睡眠の質を評価するために開発された調査票です。18項目の質問から7種類の睡眠要素(①睡眠の質、②入眠時間、③睡眠時間、④睡眠効率、⑤睡眠困難、⑥睡眠薬の使用、⑦日中覚醒困難)をそれぞれ0~3点で評価して合計点を算出し、21点満点で6点以上だと睡眠の質が低いと評価されます。
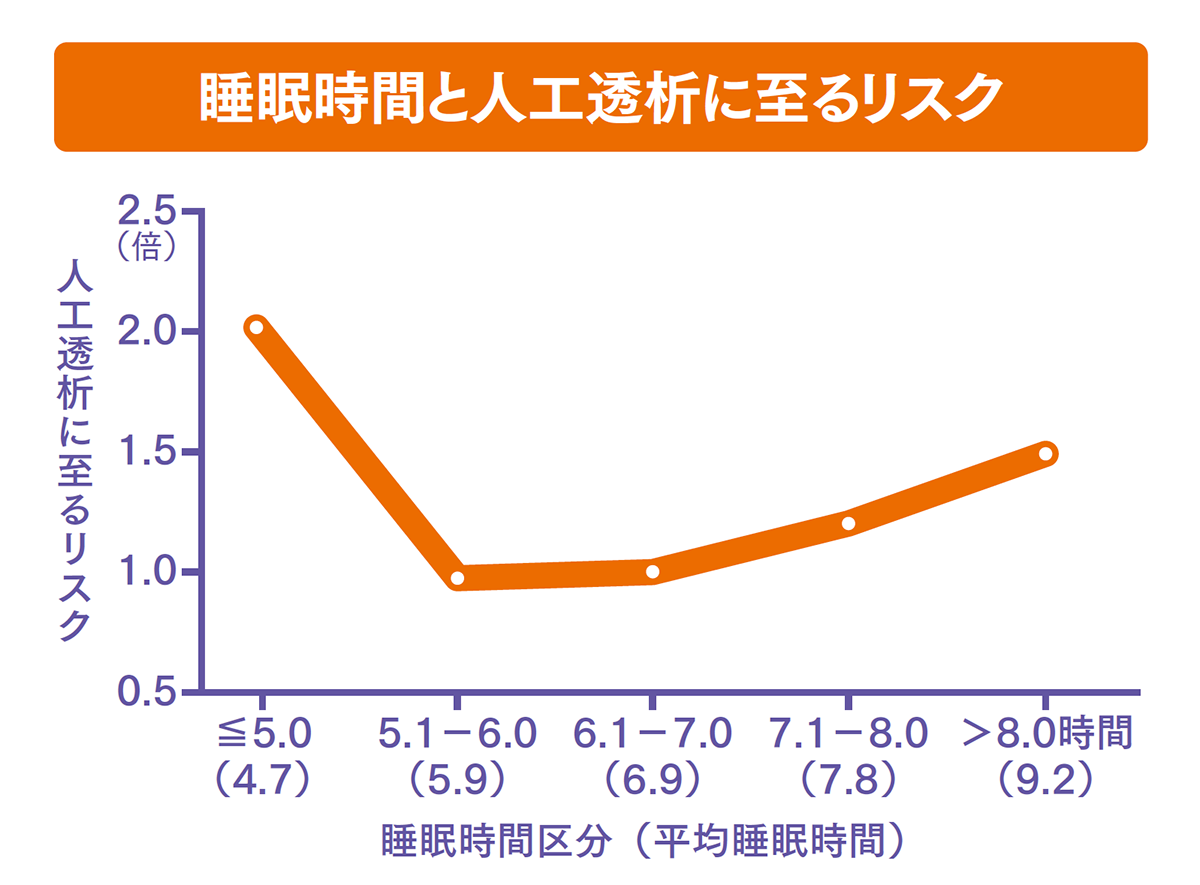
調査に参加した慢性腎臓病の患者さんの平均睡眠時間は7.0時間でした。また、37%がピッツバーグ睡眠質問票の総合得点が6点以上であり、睡眠の質が低いと判定されました。追跡期間中に人工透析に至ったのは282人(18%)でした。
調査の結果、睡眠の質が低い患者さんが透析に至るリスクは、正常の患者さん(得点が5点以下)の約1.3倍と判明。短時間睡眠(5時間以下)の患者さんでは、睡眠時間が6.1~7.0時間(平均6.9時間)の患者さんと比べて、人工透析に至るリスクが2.1倍に上昇しました。一方、長時間睡眠(8時間超)の患者さんでも、人工透析に至るリスクが1.5倍に上昇しました。
慢性腎臓病を発症すると、慢性腎臓病の危険因子である糖尿病や高血圧が動脈硬化(血管の老化)を進行させてしまいます。さらに、慢性腎臓病そのものが血管にさまざまな障害を引き起こし、心臓病や脳卒中などのリスクが上昇します。近年の研究によって、慢性腎臓病が認知症のリスクを高めることも分かってきました。
睡眠の過不足や質の低下などの睡眠障害は糖尿病や高血圧などのリスクとなり、慢性腎臓病を予防・治療するために血糖値や血圧のコントロールが重要であることが以前から知られていました。今回の調査では、睡眠の改善も必要なことが示唆されたのです。
睡眠の質が低い慢性腎臓病の患者さんと睡眠時間が短いあるいは長い慢性腎臓病の患者さんは、いずれも人工透析に至るリスクが高いことが示されました。睡眠障害のある慢性腎臓病の患者さんは、睡眠障害の原因を特定して原因に応じた治療を行うことで、人工透析に至るリスクを軽減できる効果が期待できます。
日本人は外国人に比べて睡眠時間が短く、睡眠が健康に与える影響が強いと考えられます。今回の研究では、5時間以下の短時間睡眠が慢性腎臓病の発症のみならず、人工透析への進行のリスクであることが明らかになりました。健康増進と医療費削減のためも、適度な〝睡眠時間〟の確保と〝睡眠の質〟の維持・向上が非常に重要といえるでしょう。