徳島赤十字病院麻酔科医師 郷 正憲
COPDは自覚症状が起こりにくい疾患で国内の〝隠れ肺気腫〟は500万人以上と推定

COPD(慢性閉塞性肺疾患)は、かつて肺気腫や慢性気管支炎と呼ばれた呼吸器疾患の総称です。長年の喫煙習慣などによって肺や気管支が損傷し、進行とともにセキやタン、息切れ、呼吸苦といった症状が現れるようになります。
COPDの概念は、1987年に世界的な権威がある米国胸部学会(ATS)で提唱されました。その後、日本では1999年に日本呼吸器学会によって取り入れられています。かつては「肺気腫」「慢性気管支炎」と別々の病気とされていましたが、原因や病態、治療法などさまざまな面で共通点が多いため、現在ではCOPDとまとめて呼ばれることが多くなっています。COPDと呼ばれるようになって20年以上たつものの、発症する主な世代である高齢者は基本的に肺気腫が中心の病態です。そのため、診察時に肺気腫という病名をつけられる人が多いとされています。
WHO(世界保健機関)が調査・発表した『世界医療統計』によると、世界中でCOPDの患者数が急増し、2030年には世界における死亡原因の第3位になると予測されています。日本における大規模調査では、日本人の40歳以上のCOPD有病率は8.6%で、患者数は530万人と推定されています(2001年発表のNICEスタディ)。しかしながら、2017年に厚生労働省が行った調査では、COPDと診断された患者数は22万人でした。この結果から、現在の日本国内にはCOPDを発症しているものの、治療を受けていない〝隠れ肺気腫〟とも呼べる人が、500万人以上いると推定されます。
COPDの初期は自覚症状に乏しく、セキや息切れを感じても「年のせい」と思ってしまうことが少なくありません。初期の段階では呼吸器の異変を見過ごしやすいことも、COPDの未受診・未治療の人が多い理由と考えられます。
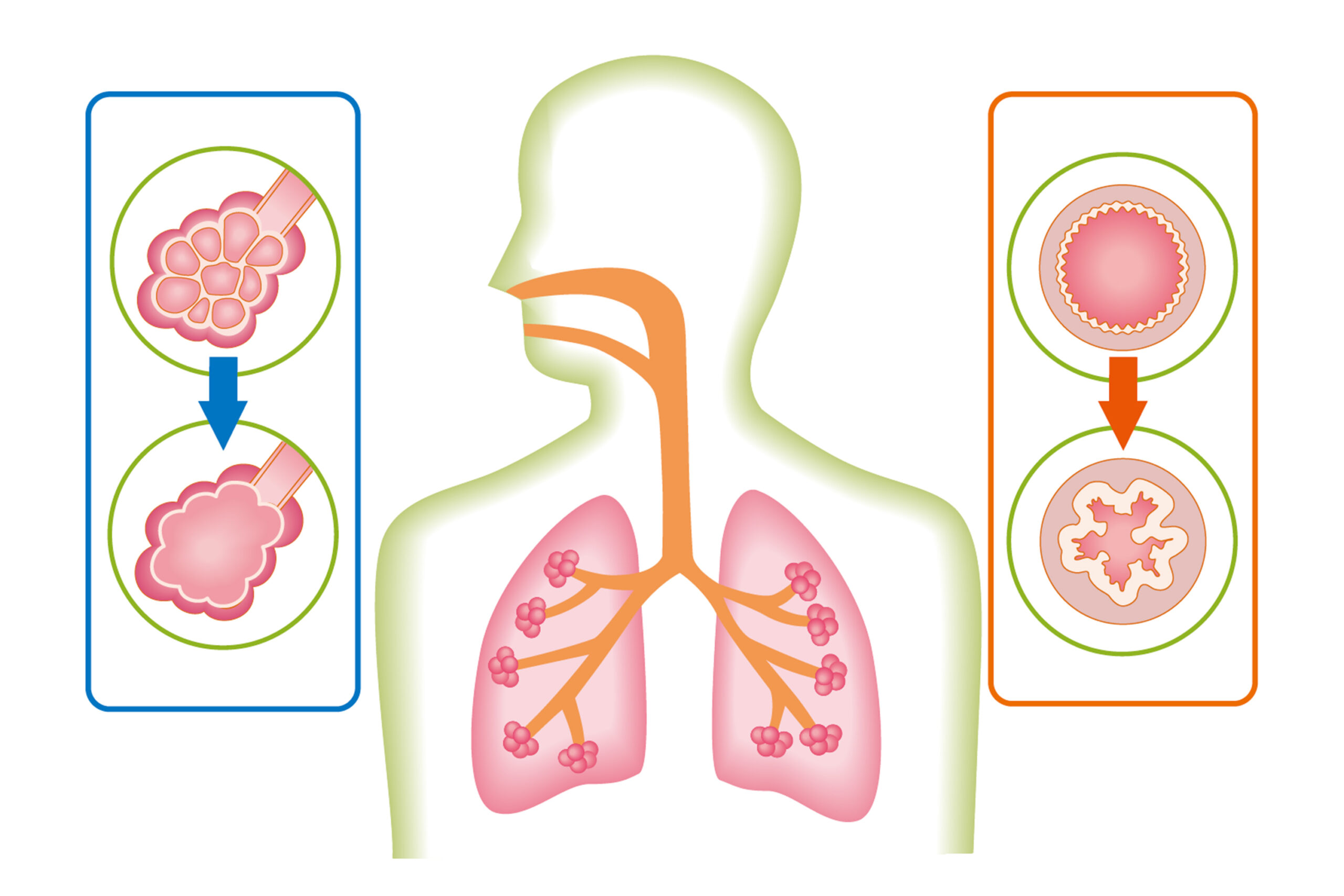
肺は私たちの体に左右一つずつ存在する臓器で、心臓がある左側の肺は右肺よりやや小さくなっています。肺の中はたくさんの仕切り壁によって分かれ、直径10分の1㍉程度の「肺胞」がブドウの房のように集まって構成されています。肺胞の役割は、呼吸によって取り入れた酸素と、体内で不要になった二酸化炭素を交換する「ガス交換」です。COPDは、肺胞の壁が主に喫煙によって破壊され、肺胞どうしが融合することによって肺の中にある肺胞の数が減っていく疾患です。
肺胞壁の消失によって肺胞どうしが融合し、肺胞の数が減っていくと、ガス交換の効率が悪くなって酸素の供給量が減少します。その結果、全身の細胞が活動するために欠かせない酸素の欠乏が起こるようになり、息切れや呼吸苦を招きます。
COPDの発症と関連する最大因子とされているのが、前述した喫煙です。多くのタバコには有害物質が含まれているため、長期的な喫煙によって、気管支や肺胞に大きな悪影響を及ぼします。また、周囲に喫煙者がいることでタバコの有害物質を吸ってしまう受動喫煙も、吸入した期間によってはCOPDの原因になるとされています。
私は現在、徳島県にある徳島赤十字病院の麻酔科に勤務しています。この記事を読まれている方は、「COPDは麻酔科と関係ないのでは?」と思われたことでしょう。確かに、COPDの患者さんが診察や治療を受けるのは呼吸器科です。多くの方にとって麻酔科の医師は、「手術の際に全身麻酔をかける医師」「変形性関節症や脊柱管狭窄症などによる痛みに対して神経ブロック療法を行う医師」という印象をお持ちだと思います。
しかしながら、私たち麻酔科医にとってCOPDという疾患は、極めて密接な治療領域と考えています。その理由と、私のもう一つの専門である救急領域の面からCOPDの怖さを解説したいと思います。
全身麻酔の手術中は人工呼吸器が不可欠でCOPDの患者さんは手術中の異変に注意
健康な人でも、息を止めて30秒もたつと息苦しさを感じるようになります。3分間呼吸ができないと生命そのものが脅かされるように、呼吸と生命維持の関係は極めて密接といえます。
私たち麻酔科の専門医は、さまざまな疾患によって手術を受ける患者さんに対し、適切な麻酔薬と処置で部分麻酔や全身麻酔を施します。麻酔は、手術中に患者さんの痛みを取り除くだけでなく、患者さんの全身状態を維持しながら手術を安全に行うために施されます。
全身麻酔をかけられた患者さんは、麻酔薬によって意識を失った状態になっています。麻酔科医は、手術が無事に終了するまで患者さんの様子を確認しながら、必要に応じて迅速に適切な処置を行います。
全身麻酔をすると、呼吸機能を中心として、体にさまざまな影響を及ぼします。私たち麻酔科医は、特に以下に挙げる三つの異変に留意・対処しながら手術に臨んでいます。
①気道の異変と対処
全身麻酔を受けた患者さんは、気道が狭窄して窒息するおそれがあります。麻酔科医は「全身麻酔下における気道確保のプロ」として、人工呼吸用のチューブの挿入をはじめ、気道を確保するためのさまざまな処置をスムーズに行います。
②呼吸機能の異変と対処
全身麻酔を受けた患者さんは、呼吸が弱くなったり、意識の喪失によって呼吸が止まってしまったりすることもあります。そのため、麻酔科医は適切な人工呼吸の処置によって、手術中における患者さんの呼吸機能の維持を図ります。
③循環器系の異変と対処
全身麻酔を受けると、血圧や脈拍の上昇や下降など、循環器系の機能に異常が現れることがあります。その際は、血圧や脈拍が正常値に戻るための対処を行います。場合によっては循環器の専門医などと連携を取ることもあります。
全身麻酔中の患者さんの呼吸機能を預かる麻酔医にとって、特に気を抜けないのがCOPDの患者さんです。先に挙げた全身麻酔下における起こりやすい三つの異変は、呼吸機能が低下しているCOPDの患者さんにとって、生命の危機を招きかねません。
肺胞の破壊が進んでいるCOPDの患者さんは、人工呼吸器の使用によって肺が一段と壊れやすくなります。また、COPDの患者さんは肺胞どうしが融合しています。もともと肺は肺胞壁に存在する弾性線維によってしぼみますが、COPDの患者さんは肺胞壁が破壊されて弾性線維が少なくなっているため、肺がしぼみにくく、空気を吐き出しにくいのです。さらに、COPDの患者さんはタンの排泄が多くなることで、人工呼吸中に気管が閉塞したり、空気の通りが悪くなったりします。そのため、COPDの患者さんに人工呼吸器で酸素を送る際は、慎重な観察が必要になります。
以上の理由から、麻酔科医と呼吸機能の領域はとても密接な関係です。個人的な考えとして、COPDの全身に及ぼす影響について、私たち麻酔科医は呼吸器内科医と呼吸器外科医に次いで詳しく理解していると自負しています。
COPDの患者さんは合併症のみならず全身の臓器・器官に起こる併存症にも注意
ここまでは全身麻酔下におけるCOPDの影響を述べましたが、病態としてのCOPDが全身に及ぼす「合併症」と「併存症」の怖さについても触れたいと思います。合併症と併存症はともに「同じ時期に二つ以上の関連する病気が存在する状態」を指しますが、次のような違いがあります。
● 合併症…ある疾患が原因となり、ほかの疾患が発症する
● 併存症…疾患とは関係なく、あるいは共通の原因により、二つ以上の疾患が存在する
例えば、糖尿病によって血管障害が進んで脳梗塞や心筋梗塞が起こった場合、脳梗塞や心筋梗塞は糖尿病の合併症と診断されます。糖尿病による直接的な原因ではなく、脳梗塞や心筋梗塞を発症し、ともに疾患として診断された場合は、糖尿病と脳梗塞・心筋梗塞は併存症の関係とされます。
COPDの患者さんに起こるほかの疾患については、合併症と併存症の判別が難しい場合もありますが、以下に挙げる疾患が起こりやすくなります。
● 気管支ぜんそく
COPDの患者さんは、呼吸器疾患の一つである気管支ぜんそくにも注意が必要です。気管支の粘膜が炎症を起こすと粘膜が過敏になり、ちょっとした刺激でも気管支が収縮するようになります。この状態が気管支ぜんそくの発作で、激しいセキや呼吸苦を招くことがあります。
COPDの患者さんは、肺胞のみならず気管支にも炎症が起こっています。そのため、外部からの刺激によって気管支の収縮が起こり、気管支ぜんそくを起こしやすくなります。ある研究では、COPDの患者さんの約2割に気管支ぜんそくの合併が見られるとされています。
● 肺炎・肺がん
先に解説したように、COPDの患者さんは肺胞壁が消失することで肺胞どうしがくっつき、肺胞が膨張しています。弾性線維の減少から、息を吸うことよりも吐き出すことが困難になります。息を吐き出すことが難しくなると、気道内に入り込んだ異物を吐き出す力も弱くなります。そのため、呼吸によって外から入った細菌やウイルスが肺の中に侵入しやすくなってしまうのです。さらに、COPDの患者さんは抵抗力が低下していることも多いため、肺の中に侵入した細菌によって肺炎が起こり、重症化してしまうことも少なくありません。
また、COPDを発症させる多くの原因は喫煙です。タバコに含まれるタールやニコチンといった有害物質は、気管支や肺の炎症を引き起こすだけでなく、発がんの危険度も高めます。COPDの患者さんは、長い喫煙習慣から肺がんを併存していることも多いので、がんの早期発見につながる定期検査を怠らないようにしましょう。
● 心疾患
COPDの患者さんは、喫煙の影響による併存症が見られやすいのが特徴です。中でも高い頻度で発症するのが、心筋梗塞や心不全、不整脈といった心臓に関する疾患です。
タバコに含まれる有害物質は血管を障害して動脈硬化を引き起こします。血管の老化といえる動脈硬化は血流を悪くするため、私たちの体は強い圧をかけて血液を押し出そうとします。これが高血圧で、動脈硬化をより悪化させる原因になります。
動脈硬化は心臓に血液を送る冠動脈にも起こります。動脈硬化によって硬く、もろくなった冠動脈には閉塞が見られるようになり、心筋梗塞の原因になります。さらに、不整脈や心不全を招く危険度も高まります。
● 骨粗鬆症
COPDの患者さんには、気管支の拡張や炎症を抑える目的でステロイド剤が処方されることがあります。COPDが急性増悪した場合には、ステロイド剤の静脈注射や内服も行われます。ステロイド剤は適切に使用すれば有効な治療薬ですが、全身に投与すると骨粗鬆症が発症・進行しやすくなります。患者さんによっては、ステロイド剤の長期使用によって骨粗鬆症が併存することがあります。
● サルコペニア・フレイル
COPDの患者さんは、骨粗鬆症によって起こる運動量の減少や筋力の低下だけでなく、COPDによる呼吸苦からくる活動性の低下も原因となって「サルコペニア」といわれる状態を招きやすくなります。さらに食事の量が減ると、栄養障害の悪化から生活機能全般が衰える「フレイル」も起こりやすくなります。特に加齢によって活動量や食事量が減る高齢者は注意したいものです。
● うつ病
呼吸器疾患と精神疾患の関係は意外に思われるかもしれませんが、COPDの患者さんには比較的多く見られます。呼吸機能の低下に伴って起こる息切れや呼吸苦は、患者さんに想像以上の精神的苦痛を与えます。中でも若年層や重症化した患者さんに、うつ病の傾向が見られるとされています。
COPDは呼吸機能の低下に悩まされる一方で、全身の健康状態にも影響を及ぼします。COPDと診断されたら、呼吸器科はもちろん、ほかの専門科でも診察を受けることで合併症や併存症の早期発見に努めたいものです。また、全身麻酔の際に呼吸機能の異変を防ぐためにも、COPDの患者さんは適切な治療を受けるようにしましょう。