黒河内病院院長 森谷 光俊
人工関節手術は治療の最終手段で痛みの軽減と短い入院期間がメリット

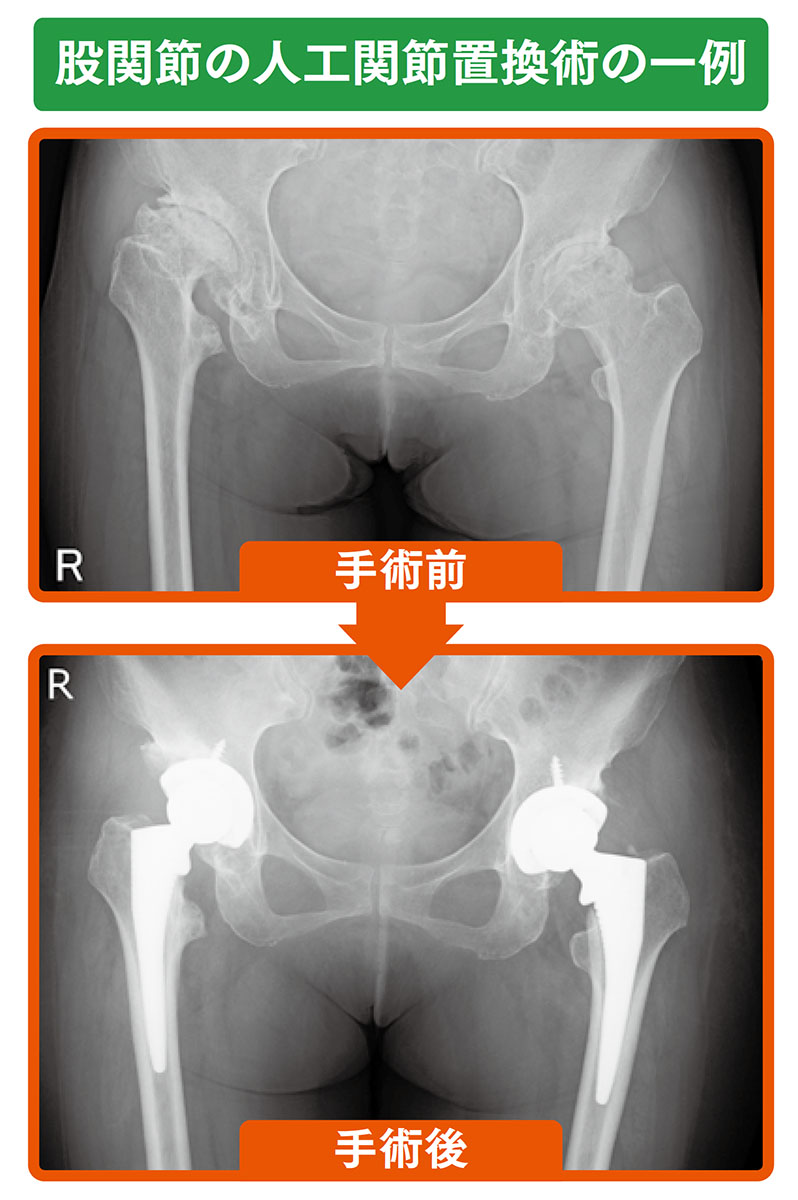
変形性股関節症の治療では、最終的には人工股関節置換手術が検討されます。ただし、人工股関節置換術以外にも、保存療法や骨切り術などの関節を温存する治療法があります。
人工股関節置換術はとても優秀な治療法ではありますが、決して万能ではありません。人工関節に置き換えた股関節は、二度と元の自分の骨でできた股関節には戻せません。さらに、大きく進化してはいるものの、耐用年数があります。
人工股関節置換術を行うタイミングに関して、私は患者さんに「悩んでいるならやらないほうがいい」とお伝えするようにしています。人工関節置換術は、人生の大きな転換になります。その後の生活などを熟考されたうえで覚悟を決めて手術に臨んだ人のほうが、予後は良好であるように感じています。
保存療法に代表されるのが、有酸素運動やストレッチ、ジグリング(足ゆすり運動)、鎮痛薬を使った薬物療法です。特に、私は運動を重視しています。
関節炎が起こっている場合は、炎症が落ち着くまで消炎鎮痛剤を使用し、股関節を比較的安静にしておく必要があります。関節炎が起こっていない場合は、痛みが生じない範囲内で運動療法に取り組むことが大切です。
運動療法は「筋力強化」と「可動域訓練」の二つに大別することができます。病期によって運動療法の内容は異なります。前股関節症から初期にかけては筋力強化、進行期から末期にかけては可動域(動かすことができる範囲)訓練が主になります。特に、可動域の維持は、保存期・手術前・手術後を問わず、股関節の状態を良好に保つために非常に重要です。あくまで痛みが出ない範囲内で、体を動かす習慣をつけましょう。
人工関節の耐用年数が延びたことから現在は少なくなっていますが、場合によっては骨切り術という手術も検討されます。骨切り術は、自分の骨を切って股関節の形状を整える手術です。関節軟骨の損傷が少ない若い患者さんにすすめられてきました。
ただし、骨切り術の場合、手術を行った部分の骨がくっつくまでは体重をかけることができません。手術翌日から体重をかけることができる人工股関節置換術に比べると、骨切り術のほうが入院やリハビリ期間が長く、仕事や家事、育児への復帰までにどうしても時間がかかってしまいます。
近年、人工股関節置換術の技術は大きく進歩し、耐用年数もどんどん延びています。そのため、骨切り術よりも人工股関節置換術に比重が傾いているのが現状です。
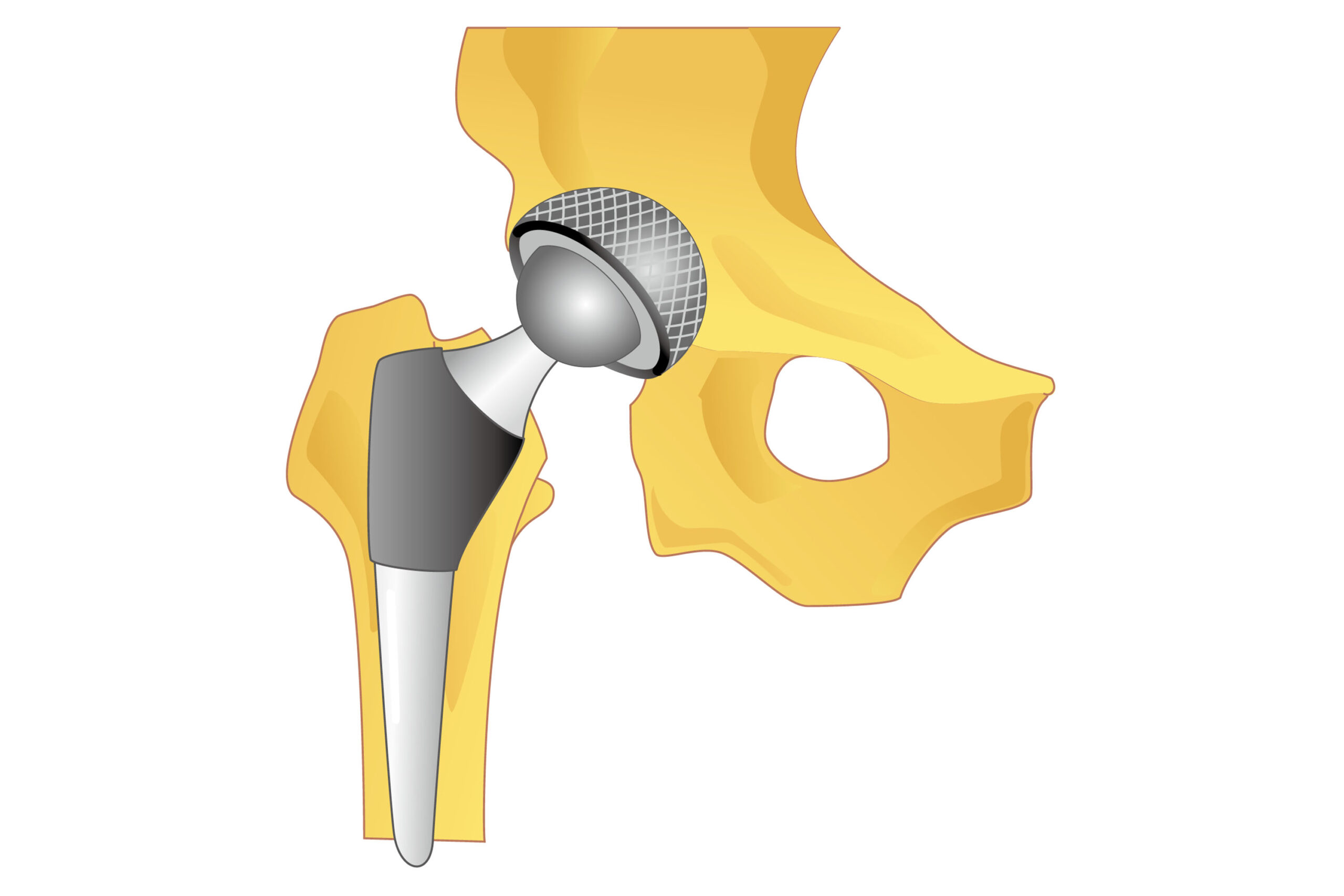
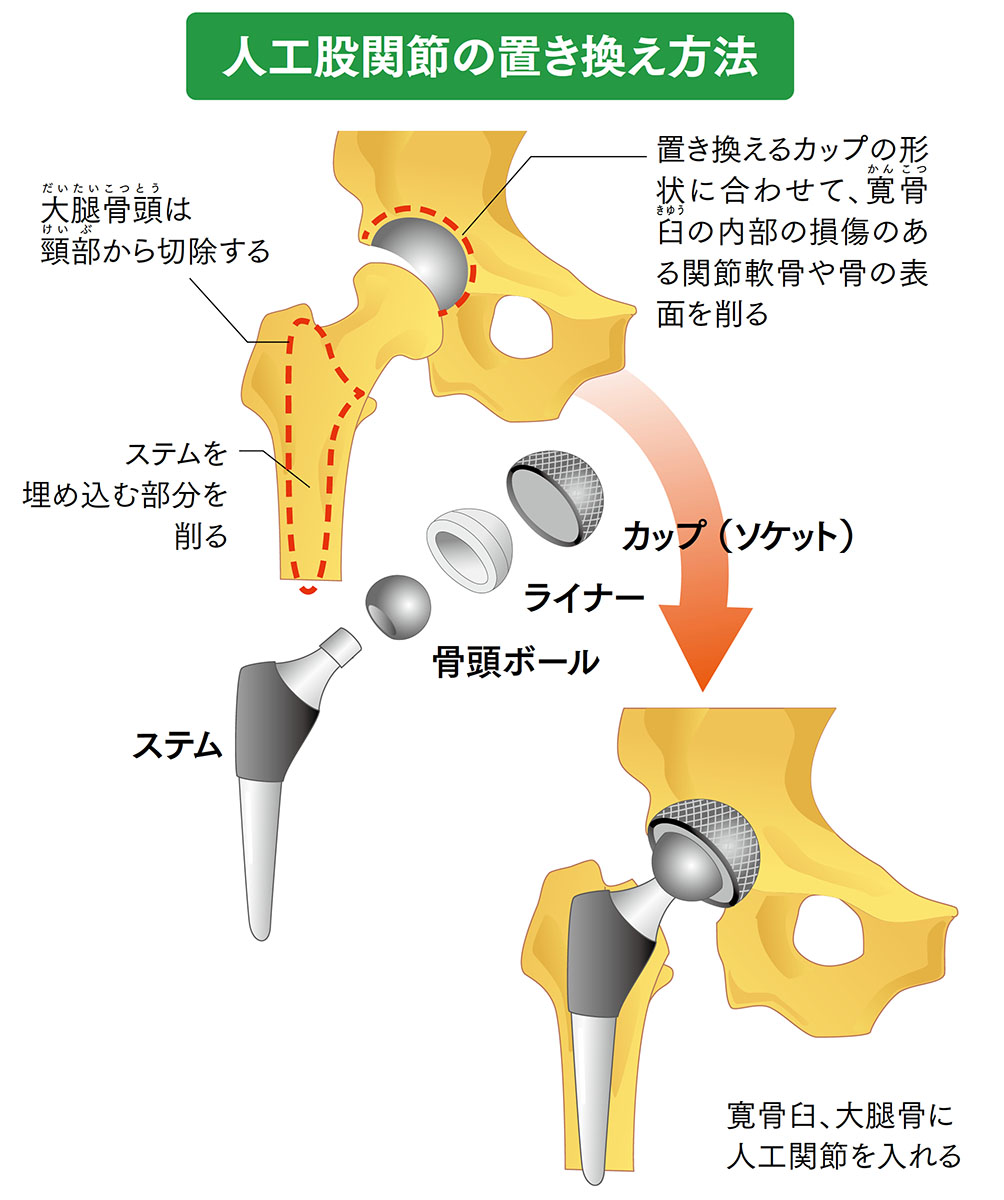
人工股関節置換術は、変形した骨や余分に形成された骨棘(軟骨が骨化したトゲ状の骨)などを取り除いた骨母床(土台となる骨)に、金属やセラミック、ポリエチレンなどで作られた人工関節を埋め込んで置き換える手術です。人工股関節置換術の適応となる病期は進行期~末期で、対象年齢は一般的には60歳以上といわれています。しかし、日常生活を送るうえで障害が大きかったり痛みが強かったりする場合は、年齢が若くても、将来的に再置換術を受ける可能性があることを承知していただいたうえで、人工股関節置換術を行うことがあります。
人工股関節置換術のメリットは、なんといっても痛みが取れ、歩き方も改善することです。また、手術を受けることで、股関節の可動域も広がり、階段の昇り降りやトイレでの立ち座り、靴下の着脱、爪切りの動作など、日常生活のさまざまな動作がらくになります。
さらに、入院期間が短いのも人工股関節置換術の魅力の一つです。骨切り術などの関節温存手術は1ヵ月以上入院しなければならないのに対し、人工股関節置換術は入院期間やリハビリテーションの期間が1~3週間と短く、比較的早期に社会復帰することが可能です。
変形性股関節症が進行して股関節の変形が進むと、大腿骨の先端(大腿骨頭)の位置が外側上方にずれて変形している側の脚が短くなり、脚長差が生じることがあります。脚長差が生じると体が傾き、腰痛やひざ痛などが引き起こされることがあります。人工股関節置換術を受けることで、脚長差をある程度まで矯正し、脚の左右のバランスを整えて腰痛やひざ痛の改善が期待できます。
人工股関節は、1990年代後半には摩耗の耐久性が高められたクロスポリエチレンが導入されて大腿骨頭の部分もセラミックが使用されるようになり、現在では耐用年数が20年以上となっています。
一方、ひざ関節の治療も、股関節と同様に最終的には人工関節置換術が検討されます。ひざ関節の人工関節置換術は、ひざ関節の一部を削って金属やポリエチレンなどで作られた人工関節に置き換える手術です。
ひざ関節の人工関節置換術の方法は、変性・損傷した大腿骨と脛骨の関節軟骨を取り除き、形を整えるために骨の表面を削ります。削った骨の各部分に人工関節の4つの部品を取り付け、医療用の骨セメント(人工関節と骨を固定する接着剤)で固定します。
ひざの人工関節置換術も劇的な痛みの軽減が最大のメリットです。手術前に比べてひざが曲がるようになることも多く、O脚も矯正されるため、脚がまっすぐ伸びて姿勢がよくなり、ほかの関節への負担が軽減できます。
手術後のリハビリは、車イスから始まって平行棒や杖を使うようになります。およそ3週間後には、杖を使って退院ができるようになります。
人工関節置換術は万能の治療でなく脱臼や感染症、骨粗鬆症に要注意
ひざ関節のすべてを一度で取り換える手術は「人工ひざ関節全置換術(TKA)」と呼ばれており、現在広く行われている一般的な人工関節置換術です。また、近年になって注目されるようになっているのが、関節の一部のみを人工関節に置換する「人工ひざ関節単顆置換術(UKA)」です。
ひざ関節は、関節の内側と外側、そして前方にある膝蓋骨(ひざのお皿)の3ヵ所で体重を支えています。関節のすり減りが「内側だけ」または「外側だけ」の場合に、すり減っている部分だけを人工関節に置き換える方法が人工ひざ関単顆置換術です。全置換術に比べて破損の少ない関節を残すことができるほか、痛みや傷の程度も軽くすむ場合が多く、今後さらなる普及が進んでいくでしょう。
人工関節置換術は、変形性股関節症・ひざ関節症の痛みを改善するすばらしい治療法ではあるものの、決して万能ではありません。人工関節置換術には、必ず感染症の危険が伴います。人工物である人工関節は感染症とは相性が悪く、一度感染症を起こすと治療がとても困難になります。我々も手術の際には細心の注意を払っており、患者さんは治療後に関節周辺に傷をつけないように注意していただく必要があります。
股関節の人工関節置換術の治療後は、脱臼に注意が必要です。「屈曲(ひざを曲げて胸のほうに上げる)」「内転(脚を内側に閉じる)」「内旋(脚を内側にひねる)」という三つの動作を同時に行うなどの肢位は、脱臼の原因になるので注意が必要です。具体的には、股関節を内側にひねる座り方(脚を横に向けてそろえて座る女の子座りなど)や、股関節が屈曲してしまうほど深くて柔らかいソファーの利用、脚を組んだりする動作は避けましょう。人工関節置換術を行った後は、半年は安静にするようにしてください。
ひざの人工関節の場合も、負荷がかかる正座や激しい運動はおすすめできません。人工関節の摩耗が進んで耐用年数が短くなったり、ひざが不安定になってぐらつくようになったりします。
また、骨粗鬆症は人工関節の大敵です。土台となる骨が痩せ細ると人工関節が不安定になります。最悪の場合は再置換術が必要になりますが、手術は非常に困難なのです。
人工関節置換術を受けた患者さんは、人工関節の耐用年数を長く維持できるような生活を心がけましょう。私たち医療者側も、人工関節置換術を行った後、「骨粗鬆症がないか」「脱臼をしていないか」など、定期的に検査で確認する必要があります。手術をした患者さんとは一生おつきあいをする心構えを持っている医師がほとんどです。不安があれば、ぜひ主治医に積極的に相談するようにしてください。